 © iStock
© iStockEl pasado mes de diciembre, se celebró en Bilbao la 48 edición del Congreso Nacional de la Asociación Española de Dermatología y Venereología (AEDV). En este evento, casi 2.000 profesionales y expertos den Dermatología y Venerología se reunieron para conocer los últimos avances en este campo.
Los nuevos tratamientos para el melanoma y otros tumores cutáneos, las terapias biológicas para la dermatitis atópica o la psoriasis o la inteligencia artificial para la ayuda en el diagnóstico fueron algunos de los aspectos más destacados que se trataron en la convención. Estas son algunas de las conclusiones para que puedas conocer cómo ha avanzado la investigación y el tratamiento de las afecciones de la piel.
- También te puede interesar: Los nuevos avances en cirugía robótica
 © iStock
© iStockSupervivencia en melanoma: del 6 al 50% a cinco años
Sin duda, el melanoma es uno de los tumores que más miedo provocan y por los que hay mayor concienciación por parte de la población. Las campañas de la AEDV, por ejemplo, han ayudado a reconocer el aspecto de esta lesión maligna que provoca la mayor mortalidad de los cánceres de piel y pedir cita al dermatólogo para la confirmación y tratamiento del tumor.
"Gracias a la concienciación de la población, la mayoría de los pacientes se diagnostican hoy en fases tempranas", señala el Dr. Eduardo Nagore, jefe Clínico del Servicio de Dermatologia del Instituto Valenciano de Oncologia. (IVO). "Tenemos que insistir en que el melanoma puede aparecer en cualquier parte del cuerpo, incluso las zonas no expuestas al sol, y que cualquier persona puede padecerlo, independientemente, del tono de piel. Debemos concienciarnos de que es necesario hacernos una exploración completa de la piel (incluyendo el cuero cabelludo) al menos una vez al mes y vigilar los lunares así como aquellas lesiones nuevas", sostiene el experto. Y es que, a pesar de las campañas de concienciación, alrededor del 15% de los pacientes desarrollan metástasis.
- Leer también: ¿Es malo este lunar?
 © iStock
© iStockLa revolución de la inmunoterapia
Hasta hace poco, los pacientes con melanoma avanzado no contaban con ninguna alternativa terapéutica y su pronóstico era grave. Igual que los pacientes con otros tumores cutáneos poco frecuentes. La llegada de nuevos tratamientos inmunológicos y de las terapias dirigidas (que paralizan la reproducción de las células malignas bloqueando mecanismos en su proceso reproductivo) ha cambiado las perspectivas de supervivencia de forma radical.
Los primeros tratamientos dirigidos contribuyeron a frenar la mortalidad. Pero la inmunoterapia ha supuesto un cambio radical. De hecho, gracias a ella, la supervivencia a cinco años en melanoma avanzado ha aumentado de un 6 a un 50%.
"La inmunoterapia actúa desbloqueando los efectos del cáncer en el sistema inmunológico. Es decir, nuestro organismo debería reconocer a las células malignas como un enemigo. Sin embargo, estas consiguen burlar a nuestras defensas y produce moléculas que frenan la función defensiva del sistema inmunológico. Pues bien, la inmunoterapia consigue desbloquear este efecto con lo que es el propio organismo el que consigue 'matar' al cáncer", nos explica el Dr. Nagore.
El caballo de batalla ahora es poder conocer los marcadores de respuesta, es decir, "a quién le va a hacer efecto y a quién no, qué dosis necesita cada persona para que sea efectiva con los menores efectos secundarios y detectar a aquellos van a desarrollar efectos secundarios severos que no puedan tolerar el tratamiento", apunta este experto.
 © iStock
© iStockCalidad de vida para pacientes con dermatitis o psoriasis
Uno de los aspectos claves en el abordaje de una enfermedad es aumentar la calidad de vida de los pacientes. Y esto es lo que están consiguiendo un nuevo tipo de fármacos denominados biológicos en problemas cutáneos que pueden suponer una verdadera cruz para los afectados. Es el caso de aquellas personas que sufren psoriasis o dermatitis atópica, dos afecciones que aunque no supongan un riesgo para la vida sí la alteran hasta el punto de que estos individuos no pueden vivir con la calidad que se merecen.
Como explica el Dr. Jesús Gardeazábal, jefe del Servicio de Dermatología del Hospital Universitario Cruces y presidente de la sección Vasco-Navarro-Aragonesa-Riojana de la Academia Española de Dermatología y Venereología, "muchos casos de psoriasis provocan pequeñas placas de piel enrojecida, que ocasionan sobre todo molestias estéticas y picor, y se pueden controlar con tratamientos tópicos". Sin embargo, señala el especialista, “alrededor de un 20% de los pacientes pueden desarrollar formas severas y extensas de la enfermedad, que interfieren de forma muy acusada en su calidad de vida".
- Leer también: Qué es la psoriasis y cómo afecta a nuestra felicidad
 © iStock
© iStockTerapias biológicas
Se trata de medicamentos sistémicos (afectan a todo el cuerpo) creados en las últimas décadas mediante la tecnología del ADN recombinante. Los tratamientos biológicos en la psoriasis van dirigidos contra citocinas o proteínas de superficie de los linfocitos, que actúan sobre los mecanismos que provocan la enfermedad.
También los tratamientos biológicos han supuesto un cambio de paradigma en otra de las enfermedades dermatológicas más frecuentes, en especial en la infancia, la dermatitis atópica. El Dr. Gardeazábal destaca que, al igual que en el caso anterior, la mayoría de los casos se corrigen con hidratación y la enfermedad tiende a desaparecer con el crecimiento. Sin embargo, “hay algunos casos en la infancia muy extensos y algunos adultos con formas severas de dermatitis atópica que les incapacitan. En estos casos también se ha producido una gran revolución con biológicos y otras nuevas familias de fármacos que mejoran de manera muy significativa, con escasos efectos secundarios, y abren un campo de esperanza a unos pacientes que, hasta hace muy poco, tenían muy mala calidad de vida”.
 © iStock
© iStockTelemedicina e inteligencia artificial
Si algo nos ha enseñado la pandemia de COVID-19 es que las nuevas tecnologías nos pueden ayudar a seguir con nuestros trabajos, estar en contacto con nuestros familiares y amigos e, incluso, a que nuestro médico nos visite virtualmente. En el campo de la dermatología, la telemedicina ha sido toda una revolución. "Antes de la llegada de esta pandemia, ya la empleábamos. Pero ahora hemos asistido a una auténtica revolución que nos ha permitido, de hecho, salvar a muchos pacientes", afirma la Dra. Paola Pascuali, miembro de la Academia Española de Dermatología y Venerología.
Y es que, como indica la especialista, la lista de espera puede reducirse drásticamente gracias a esta nueva forma de consulta. Pero las nuevas tecnologías han ido mucho más allá. De hecho, hay un nombre que resuena y que lo hará cada vez con más fuerza: inteligencia artificial (IA).
La inteligencia artificial al servicio del diagnóstico
Según nos explica el Dr. Julián Conejo-Mir, catedrático de Dermatología de la Universidad de Sevilla y jefe de Servicio y director de la Unidad de Gestión Clínica de Dermatología del Hospital Universitario Virgen del Rocío de Sevilla la IA comenzó muy pronto a estar presente en nuestra especialidad, ya que el análisis por imágenes es uno de los puntos fuertes de esta tecnología”, apunta el Dr. Conejo-Mir.
Ahora, la IA puede ayudar a los médicos a diagnosticar lesiones melanocíticas. “Se ha conseguido llegar hasta un 98% de probabilidad de acierto en los diagnósticos”. De ahí que la consideren imprescindible en múltiples procesos de diagnóstico clínico de la imagen, para establecer diagnósticos diferenciales adecuados, en la elección de tratamientos específicos y personalizados e, incluso, para determinar las opciones más convenientes en reconstrucciones quirúrgicas.
- Leer también: Inteligencia artificial, ¿el futuro de nuestra salud?
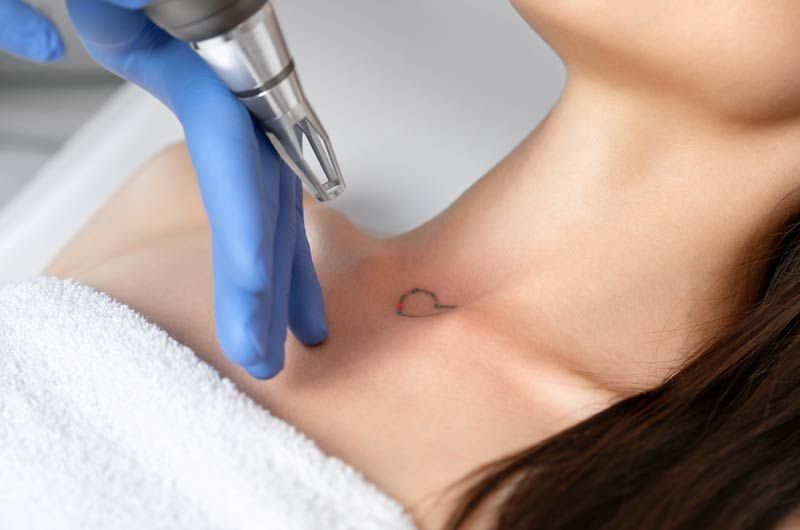 © iStock
© iStockEliminación de tatuajes
La estética también ha experimentado una gran revolución. Por ejemplo, en la eliminación de tatuajes. Los profesionales afirman que el empleo de láseres con tecnología en picosegundos (Ps) ha supuesto “cambios significativos” frente a otros como el Q-Switched de nanosegundos (Ns), empleados desde los años 90 y que “hoy en día siguen siendo los más utilizados”.
La tecnología en Ps genera una mayor fragmentación de las partículas de tinta y, por consiguiente, una eliminación más rápida del pigmento. Además, “permite emplear fluencias mayores y más eficientes, sin acarrear un mayor daño tisular, y generan una menor incidencia de efectos adversos sobre la piel tatuada”.
El Dr. Muñoz Borrás recuerda que “la complicación más frecuente, en este sentido, podría manifestarse en cicatrices de distinto grado, y que abarca desde cambios texturales hasta cicatrices hipertróficas y queloides”. Pero esta técnica va más allá, permite además tratar “un buen número de patologías dermo-estéticas gracias a la incorporación de una pieza de mano fraccional, ampliando así su viabilidad económica”.
Por último, el especialista en Dermatología advierte de que en paralelo al incremento de número de tatuajes y extensión de los mismos, “se aprecia un mayor número de lesiones tumorales tanto benignas como malignas sobre la piel tatuada”. Sin embargo, remarca que actualmente “no existen evidencias científicas suficientes acerca de la relación entre los tatuajes y el cáncer, y se considera que se trata más bien de una relación casual y no causal”.
- Leer también: ¿Se pueden borrar los tatuajes de cejas?¿En qué consiste la técnica?
 © iStock
© iStockPieles artificiales para grandes quemados
En la actualidad, los grandes quemados pueden beneficiarse de un gran avance en el campo de la dermatología: las pieles artificiales. Como nos explica el Dr. Salvador Arias, del Instituto de Investigación Biosanitaria Granada y miembro de la AEDV, son en realidad pieles basadas en células humanas creadas por el hombre. Estas se añaden a una matriz (fibrina con ácido hialurónico o fibrina con agarosa) y se obtienen pieles que se pueden implantar a grandes quemados. El proceso parece de ciencia ficción y, sin embargo, se trata de un procedimiento al que los investigadores ya están habituados. "Los cirujanos nos traen una muestra de piel no quemada de un paciente, de ella obtenemos las células epidérmicas (queratinocitos) y de la dermis (fibroblastos). Estas se expanden en el laboratorio, es decir, se duplican y se fabrican láminas que tras cuatro o cinco semanas se envían de nuevo al hospital y se implantan en el lecho que ha sido quemado. Nosotros lo realizamos de forma manual, sin embargo, hay equipos de investigación que ya están trabajando con impresoras 3D. Estas bioimpresoras llevan biotintas con el material y las células, permitiendo que se pueda controlar cómo se distribuyen en la lámina de piel.
El tipo de pieles que fabrica el equipo de este doctor reducen el rechazo, puesto que están creadas con las células del propio paciente. "Las zonas de la piel son muy inmonógenas, quiere decir que reactivan con mucha facilidad. Por ello se fabrican con células autólogas".
Estos implantes que cumplen con el principal objetivo de la piel, la de barrera, la de evitar que se pierdan líquidos y de regular la temperatura o que suframos infecciones. Por ahora, como decíamos, se utilizan para grandes quemados, pero se espera que puedan emplearse en otras patologías, por ejemplo, en úlceras o cirugías de extirpación de un tumor en la piel. "Todo esto será posible cuando seamos capaces de crear una piel lo más parecida a la natural", concluye este experto.